Bruxismus
Bruxismus
Zusammenfassung
Eine kurze Beschreibung des Bruxismus reicht aus, um das Thema auf Wikipedia zu vertiefen, das für unsere Zwecke natürlich nicht erschöpfend sein wird, um keine Zeit mit Daten zu verschwenden, die den meisten Kollegen gemeinsam sind, und mit der persönlichen Kultur für Laien. Im Wesentlichen geht aus diesem Überblick über die Datenbankrecherche hervor, dass Bruxismus zwar einerseits ein komplexes Phänomen ist, andererseits sich die Bemühungen jedoch fast ausschließlich auf okklusale und zahnmedizinische Faktoren im Allgemeinen konzentriert haben und einen unserer Meinung nach wesentlichen Aspekt außer Acht gelassen haben: die der Funktionalität des Trigeminusnervensystems.
Wie üblich stehen wir vor dem gleichen Problem der Unbestimmtheit der verbalen Sprache wie bei der Patientin Mary Poppins. „Bruxismus“ ist möglicherweise nur ein konventioneller Begriff, der von einem Begriff wie „Tremor“ unterschieden werden kann, der Maschinencode jedoch im Wesentlichen nicht auf die verbale Bedeutung bezogen sein.
Gerade indem wir dem mittlerweile anerkannten „Masticationpedia“-Modell folgen, bereiten wir uns darauf vor, einen Patienten vorzustellen, der seit 15 Jahren an „Bruxismus“ leidet und dessen zahnmedizinische Kollegen offensichtlich die Bedeutung erkannt haben, die dieser Erkrankung zukommt, die mit einem Aufbisshobel behandelt wird Im klinischen Fall werden wir natürlich dem gleichen Weg folgen wie bei unserer Patientin Mary Poppins, die an einem „hämastikatorischen Spasmus“ leidet.
Einführung
Eine kurze Beschreibung des Bruxismus reicht aus, um das Thema zu vertiefen, um keine Zeit mit Daten zu verschwenden, die den meisten Kollegen gemeinsam sind, und mit der persönlichen Kultur für Laien Wikipedia was für unsere Zwecke natürlich nicht erschöpfend sein wird. Beginnen wir daher damit, uns einige konkrete Fragen zu stellen: Ist Bruxismus eine orale parafunktionelle Aktivität?y,[1] Das heißt, hängt es nicht physiologisch mit normalen Funktionen wie Essen oder Sprechen zusammen? Ist Bruxismus ein häufiges Verhalten, obwohl die Prävalenz in der Allgemeinbevölkerung zwischen 8 und 31 % liegt?[2] Mehrere Symptome gehen häufig mit Bruxismus einher, darunter Kiefermuskelschmerzen, Kopfschmerzen, überempfindliche Zähne, Zahnabnutzung und Schäden an Zahnrestaurationen (z. B. Kronen und Füllungen).[3]Die Symptome können minimal sein, ohne dass der Patient sich der Erkrankung bewusst ist. Wenn nichts unternommen wird, verschleißen viele Zähne nach einiger Zeit bis sie ganz verschwinden. Es stellt sich die Frage: Verschleißen Zähne im Laufe des Lebens auch ohne Knirschen gleichmäßig ab?
Eine Theorie namens „Thegosis“, die von einer Gruppe neuseeländischer Forscher untersucht wurde[4]hat immer behauptet, dass Bruxismus eine physiologische Funktion ist, die die Kaukapazität und die organische Muskelkraft erhöht. Wo verläuft also die Grenze zwischen Physiologie und Pathologie?
Es scheinen irrelevante Fragen zu sein, aber mal sehen, was sich aus der Literatur ableiten lässt. Es gibt natürlich mehrere Faktoren[5][6]Davon werden viele Theorien manchmal übermäßig unterstützt. Aus diesem Grund haben wir Pubmed zu bestimmten Schlüsselwörtern befragt:
- „Bruxismus“ – Die Anfrage wurde mit 1750 Ergebnissen in 10 Jahren beantwortet[7] und 882 Ergebnisse, die die beiden Schlüsselwörter „Bruxismus UND Schlafbruxismus“ kombinieren..[8]
- '„Bruxismus UND Schlafbruxismus UND Stress“ – Wir hatten einen dramatischen Rückgang auf 96 Ergebnisse[9] was uns fragen ließ, ob es eine okklusale Ursache gab.
- '„Bruxismus UND Schlafbruxismus UND Okklusionsfaktor“ – Wir hatten 32 Ergebnisse[10] Das führte uns zu der Frage, ob das Phänomen irgendwelche angstauslösenden Ursachen hatte.
- „Bruxismus UND Schlafbruxismus UND Angstsyndrome“ – Der Rückgang wurde mit 12 Ergebnissen deutlicher[11]Daher fragten wir uns, ob das Phänomen zwischen Stress und Angstzuständen irgendwie auf eine Form der Neuroerregbarkeit des Zentralnervensystems zurückzuführen ist.
- '„Bruxismus UND Schlafbruxismus UND Trigeminus-Motoneuron“ – und mit großer Überraschung kamen nur zwei fantastische wissenschaftliche Arbeiten heraus, die von İnan R et al.[12] und das von Jessica M D'Amico et al.[13]den wir als Unterkapitel von Masticationpedia aufgrund seines wichtigen spezifischen wissenschaftlichen Beitrags zur Erregbarkeit trigeminaler Motoneuronen bei Bruxismus vorschlagen.
Im Wesentlichen geht aus diesem Überblick über die Datenbankrecherche hervor, dass Bruxismus zwar einerseits ein komplexes Phänomen ist, andererseits sich die Bemühungen fast ausschließlich auf okklusale und zahnmedizinische Faktoren im Allgemeinen konzentriert haben und einen unserer Meinung nach wesentlichen Aspekt außer Acht gelassen haben: die der Funktionalität des Trigeminusnervensystems.
Aus einer synthetischen Extraktion des Inhalts des Artikels von Jessica M D'Amico et al.,[13]Wir empfehlen, die Lektüre im entsprechenden Unterkapitel vollständig zu befolgen. Es wird hervorgehoben, dass die Entladung von Neuronen in den Raphe-Kernen, im Locus coeruleus, im Subcoeruleus und in A5/A7-Zellen Serotonin und Noradrenalin freisetzt erleichtern PIC (persistente interne Ionenströme, auch als „PIC“ bezeichnet) zum trigeminalen Motoneuronenpool. Diese Episoden nehmen während des Mikro-Erwachens zu (Leung und Mason 1999).,[14] Sakai and Crochet 2001,[15] Takahashi et al., 2010[16]).Bei Personen mit Bruxismus kommt es während des Schlafs häufiger zu Mikroaufwachen (Kato et al. 2001,[17] 2003,[18] 2011[19])mit einer wahrscheinlichen Zunahme des monoaminergen Antriebes zu trigeminalen Motoneuronen. Dementsprechend erhöhen Medikamente wie Serotonin-Wiederaufnahmehemmer und Amphetamine, die den Noradrenalin- bzw. Serotoninspiegel erhöhen, Episoden unfreiwilliger Aktivität bei Bruxisten (Lavigne et al. 2003,[20] See and Tan 2003[21])und die Amplitude von PICs in Motoneuronen der Gliedmaßen (D'Amico et al. 2013,[22] Udina et al. 2010[23]).
Wieder auf dem gleichen neurobiologischen Tenor von GABA und Glutamat, der Betrachtung vonAndrisani G.[24]ausgedrückt wird, was alle etwas überrascht, nämlich: „Der Bruxismus ist keine Parafunktion und dient dazu, die aufsteigende Formatio reticularis (ARAS) zu aktivieren, um den Verlust von Neurotransmittern wie Noradrenalin, Dopamin, Serotonin, Acetylcholin und Glutamat zu regulieren.“
Dies geht aus einer weiteren interessanten Studie von MC Verhoeff et al.[25] dass bei Parkinson-Patienten zwar Bruxismus auftritt, dies jedoch nicht mit der Dosis des dopaminergen Arzneimittels zusammenhängt.
Während für Merete Bakke et al.[26] Die Exposition gegenüber Dopaminrezeptorblockern wie Antipsychotika, Antitussiva und Antiemetika kann Dystonie einschließlich Bruxismus hervorrufen, wodurch die Differenzialdiagnose zwischen ähnlichen und möglicherweise verwandten Erkrankungen wie Parkinson-Krankheit, essentiellem Tremor, Tourette-Syndrom, Kiefergelenkserkrankungen und nächtlichem Bruxismus erfolgen muss.
Leider bleibt die Schlussfolgerung dieselbe: Die äußere Manifestation einer organischen und/oder funktionellen Störung ist ein makroskopischer Effekt, der im Laufe der Zeit eine Reihe mesoskopischer Anomalien des Systems überträgt. Hier konnten wir nur einige dieser neurobiologischen mesoskopischen Phänomene testen, aber das klinische Ergebnis muss als Gesamtphänomen interpretiert werden, da der aktuelle wissenschaftliche Kenntnisstand es uns nicht erlaubt, den physiopathologischen Wert der Neurotransmitter, des PIC, der Basalkerne und des Aszendenten abzuwägen retikuläre Formation usw. . Sicher ist, dass eine Anomalie an einer dieser Stellen einen „verschlüsselten Code“ als Nachricht in Maschinensprache des Zentralnervensystems erzeugen kann, der an sich kein „Bruxismus“, sondern eine Form der „Neuromotorischen Übererregbarkeit“ sein kann.
Wie üblich stehen wir vor dem gleichen Problem der Unbestimmtheit der verbalen Sprache wie bei der Patientin Mary Poppins. „Bruxismus“ ist möglicherweise nur ein konventioneller Begriff, der von einem Begriff wie „Tremor“ unterschieden werden kann, der Maschinencode jedoch im Wesentlichen nicht auf die verbale Bedeutung bezogen sein.
Genau nach dem mittlerweile anerkannten „Masticationpedia“-Modell bereiten wir uns darauf vor, einen Patienten vorzustellen, der seit 15 Jahren an „Bruxismus“ leidet und dessen zahnmedizinische Kollegen offensichtlich die Bedeutung erkannt haben, die dieser Störung zukommt, die mit einem Aufbisshobel behandelt wird.
Auch in diesem klinischen Fall ist die Differentialdiagnose, wie von berichtet Merete Bakke et al.,[26]bleibt sehr komplex.
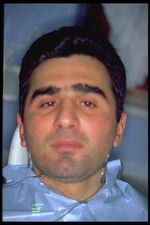
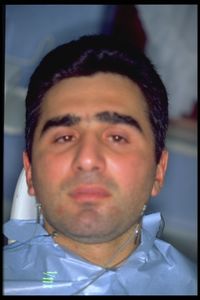
Bei der Darstellung dieses klinischen Falles (Abbildung 1) folgen wir natürlich dem gleichen Plan wie bei unserer Patientin Mary Poppins, die an einem „hämastikatorischen Spasmus“ leidet. Bei der Versuchsperson handelte es sich um einen 32-jährigen Mann, der an ausgeprägtem nächtlichen und täglichen Bruxismus und chronischem bilateralem OP litt, vorwiegend im temporoparietalen Bereich, mit größerer Intensität und Häufigkeit auf der linken Seite. Die neurologische Untersuchung ergab eine Kontraktion der Kaumuskeln mit ausgeprägter Steifheit des Kiefers, Diplopie und Verlust der Sehschärfe im linken Auge, einen Blicknystagmus nach links mit rotierender Komponente, Papillen mit unscharfen Rändern und positivem bilateralem Babynski-Syndrom sowie insgesamt polykinetische Sehnenreflexe vier Gliedmaßen.
- ↑ Wassell R, Naru A, Steele J, Nohl F (2008). Applied occlusion. London: Quintessence. pp. 26–30. ISBN 9781850970989.
- ↑ Manfredini D, Winocur E, Guarda-Nardini L, Paesani D, Lobbezoo F (2013). "Epidemiology of bruxism in adults: a systematic review of the literature". Journal of Orofacial Pain. 27 (2): 99–110. doi:10.11607/jop.921. PMID 23630682.
- ↑ Tyldesley WR, Field A, Longman L (2003). Tyldesley's Oral medicine (5th ed.). Oxford: Oxford University Press. p. 195. ISBN 978-0192631473.
- ↑ C G Murray, G D Sanson. Thegosis--a critical review. Aust Dent J. 1998 Jun;43(3):192-8. doi: 10.1111/j.1834-7819.1998.tb00164.x.
- ↑ Cawson RA, Odell EW, Porter S (2002). Cawsonś essentials of oral pathology and oral medicine(7th ed.). Edinburgh: Churchill Livingstone. pp. 6, 566, 364, 366. ISBN 978-0443071065.
- ↑ Shetty S, Pitti V, Satish Babu CL, Surendra Kumar GP, Deepthi BC (September 2010). "Bruxism: a literature review". Journal of Indian Prosthodontic Society. 10 (3): 141–8. doi:10.1007/s13191-011-0041-5. PMC 3081266. PMID 21886404.
- ↑ Bruxism: https://pubmed.ncbi.nlm.nih.gov/?term=bruxism&filter=datesearch.y_10
- ↑ Bruxism AND sleep bruxism. https://pubmed.ncbi.nlm.nih.gov/?term=%27Bruxism+AND+sleep+bruxism+&filter=datesearch.y_10
- ↑ Bruxism AND sleep bruxism AND stress: https://pubmed.ncbi.nlm.nih.gov/?term=%27Bruxism+AND+sleep+bruxism+AND+stress&filter=datesearch.y_10
- ↑ Bruxism AND sleep bruxism AND occlusal factor.https://pubmed.ncbi.nlm.nih.gov/?term=%27Bruxism+AND+sleep+bruxism+AND+occlusal+factor&filter=datesearch.y_10
- ↑ Bruxism AND sleep bruxism AND anxiety syndrome. https://pubmed.ncbi.nlm.nih.gov/?term=%27Bruxism+AND+sleep+bruxism+AND+anxiety+syndromes&filter=datesearch.y_10
- ↑ Rahşan İnan, Gülçin Benbir Şenel, Figen Yavlal, Derya Karadeniz, Ayşegül Gündüz, Meral E Kızıltan. Sleep bruxism is related to decreased inhibitory control of trigeminal motoneurons, but not with reticulobulbar system. Neurol Sci. 2017 Jan;38(1):75-81.doi: 10.1007/s10072-016-2711-x. Epub 2016 Sep 14.
- ↑ 13.0 13.1 Jessica M D'Amico, Ş Utku Yavuz, Ahmet Saraçoglu, Elif Sibel Atiş, Monica A Gorassini, Kemal S Türker. Activation properties of trigeminal motoneurons in participants with and without bruxism. J Neurophysiol. 2013 Dec;110(12):2863-72. doi: 10.1152/jn.00536.2013. Epub 2013 Sep 25.
- ↑ Leung CG, Mason P. Physiological properties of raphe magnus neurons during sleep and walking. J Neurophysiol 81: 584–595, 1999 [PubMed]
- ↑ Sakai K, Crochet S. Differentiation of presumed serotonergic dorsal raphe neurons in relation to behaviour and wake-sleep states. Neuroscience 104: 1141–1155, 2001 [PubMed] [Google Scholar]
- ↑ Takahashi K, Kayama Y, Lin JS, Sakai K. Locus coeruleus neuronal activity during the sleep-waking cycle in mice. Neuroscience 169: 1115–1126, 2010 [PubMed] [Google Scholar]
- ↑ Kato T, Rompre PH, Montplaisir JY, Sessle BJ, Lavigne GJ. Sleep bruxism: an oromotor activity secondary to microarousal. J Dent Res 80: 1940–1944, 2001 [PubMed] [Google Scholar]
- ↑ Kato T, Montplaisir JY, Guitard F, Sessle BJ, Lavigne GJ. Evidence that experimentally induced sleep bruxism is a consequence of transient arousal. J Dent Res 82: 284–288, 2003 [PubMed] [Google Scholar]
- ↑ Kato T, Masuda Y, Yoshida A, Morimoto T. Masseter EMG activity during sleep and sleep bruxism. Arch Ital Biol 149: 478–491, 2011 [PubMed] [Google Scholar]
- ↑ Lavigne GJ, Kato T, Kolta A, Sessle BJ.Neurobiological mechanisms involved in sleep bruxism. Crit Rev Oral Biol Med 14: 30–46, 2003 [PubMed] [Google Scholar]
- ↑ See SJ, Tan EK. Case Report: severe amphetamine-induced bruxism: treatment with botulinum toxin. Acta Neurol Scand 107: 161–163, 2003 [PubMed] [Google Scholar]
- ↑ D'Amico JM, Murray KC, Li Y, Chan KM, Finlay MG, Bennett DJ, Gorassini MA. Constitutively-active 5HT2/α1 receptors facilitate muscle spasms after human spinal cord injury. J Neurophysiol 109: 1473–1484, 2013 [PMC free article] [PubMed] [Google Scholar]
- ↑ Udina E, D'Amico J, Bergquist AJ, Gorassini MA.Amphetamine increases persistent inward currents in human motoneurons estimated from paired motor unit activity. J Neurophysiol 103: 1295–1303, 2010 [PMC free article] [PubMed] [Google Scholar]
- ↑ Andrisani Giovanni, Andrisani Giorgia . The neurophysiological basis of bruxism.Heliyon. 2021 Jul 3;7(7):e07477. doi: 10.1016/j.heliyon.2021.e07477.eCollection 2021 Jul.
- ↑ M C Verhoeff, M Koutris, M K A van Selms, A N Brandwijk, M S Heres, H W Berendse, K D van Dijk, F Lobbezoo. Is dopaminergic medication dose associated with self-reported bruxism in Parkinson's disease? A cross-sectional, questionnaire-based study.Clin Oral Investig. 2021 May;25(5):2545-2553. doi: 10.1007/s00784-020-03566-0.Epub 2020 Sep 12.
- ↑ 26.0 26.1 Merete Bakke, Tove Henriksen, Heidi Bryde Biernat, Torben Dalager, Eigild Møller . Interdisciplinary recognizing and managing of drug-induced tardive oromandibular dystonia: two case reports.Clin Case Rep. 2018 Sep 26;6(11):2150-2155. doi: 10.1002/ccr3.1548.eCollection 2018 Nov.