Okklusion und Haltung
Okklusion und Haltung
Zusammenfassung
In diesem Abschnitt von Masticationpedia werden wir uns mit einem viel diskutierten Thema auf dem Gebiet der prothetischen Rehabilitation und der Diagnose von Orofazialstörungen, einschließlich Kiefergelenksdysfunktionen, befassen. Wie wir sehen werden, gibt es eine Linie zwischen Befürwortern der Korrelation zwischen Haltung und dem Trigeminussystem und denen, die die Korrelation ablehnen. Um diese Korrelation zu bestätigen oder zu leugnen, würde es ausreichen, die Aufmerksamkeit auf die VEMPs (myogene vestibulär evozierte Potenziale) zu richten, um das neuronale Synergismus zu verstehen. Es wäre jedoch notwendig, gleichermaßen auf die synaptischen Modulationen zu achten, die bei diesem Phänomen auftreten, um zu verstehen, wie viel wir immer noch über die oben genannte trigeminale/vestibuläre Korrelation wissen. Denken Sie nur an den Rolleneffekt und bewerten Sie die durch Klick ausgelösten zervikalen vestibulären myogenen Potenziale (VEMPs) während der visuellen Rollbewegung, die eine illusorische Empfindung der Selbstbewegung (d. h. Vektion) hervorrief. Während der Vektion gibt es eine Zunahme der cVEMP-Amplitude, die positiv mit subjektiven Berichten über die Stärke der Vektion korreliert ist. Die experimentelle Schlussfolgerung ist daher, dass die einfache subjektive Empfindung der Abschnittsfähigkeit in der Lage ist, die Antwort der VEMPs zu modulieren, und dass dieses höhere kortikale Phänomen sich auch auf kurzzeitige vestibulospinale Reaktionen auswirken kann. Unabhängig davon, wer im Laufe der Zeit Recht haben wird, muss man immer sehr vorsichtig sein bei der Bewertung der von Patienten berichteten Symptome und klinischen Anzeichen und sich nicht von mehr oder weniger modischen Axiomen beeinflussen lassen, die sogar schwerwiegende Fehler in der Differentialdiagnose verursachen können, wie im klinischen Fall, den wir unten vorstellen werden.
Einführung
Als Einführung in den Abschnitt der Kapitel über "Okklusion und Haltung" können wir teilweise eine prägnante Einführung von Monika Nowak et al.[1] anführen, auf die wir die ersten konzeptuellen Reflexionen unseres nachdenklichen Linus anführen werden.
"Haltung wird als die Position des menschlichen Körpers und seine Orientierung im Raum verstanden, die die Analyse und Integration von Reizen aus drei Systemen erfordert: Sehen, vestibulär und Propriozeption. [2][3] Im Laufe der Jahre wurden zahlreiche Beobachtungen zu den Faktoren gemacht, die die posturale Stabilität beeinflussen. [4][5][6][7][8] Die Rolle des kraniomandibulären Systems wird nun zunehmend im Zusammenhang damit analysiert. [9][10][11][12] Viele Theorien versuchen, die Verbindung zwischen dem Kauorgan und der Haltung zu erklären, darunter myofasziale Ketten, Aktivierung oder Deaktivierung des Trigeminusnervs und die anschließende Interaktion im Hirnstamm. [13][14][15] Dies ist jedoch ein umstrittenes Thema in der wissenschaftlichen Gemeinschaft. Es gibt sowohl Beweise, die diese Beziehung unterstützen, als auch solche, [16][17][18][19][20][21] die sie ablehnen. [22][23][24][25]
Inhalt, der die Korrelation unterstützt
ChatGPT
Die Autoren der wissenschaftlichen Berichte, die die Zusammenhänge zwischen den betreffenden Systemen erkennen, geben zwei Hinweise auf mögliche Wechselwirkungen. Der erste, also aufsteigende Störungen, bezieht sich auf die Situation, in der eine schlechte Haltung und Störungen der peripheren Strukturen (z. B. der unteren Extremitäten) durch myofasziale neuromotorische Aktivitäten und die Dura mater die kraniomandibulären Strukturen funktional beeinflussen. Umgekehrt liegt eine Kette von absteigenden Störungen vor, wenn Anomalien der kraniomandibulären Region die Haltung und Körperbereiche, die weiter distal liegen, einschließlich des Beckens und der unteren Extremitäten, beeinträchtigen.[13][26][27][28]
Und dazu gibt es nichts zu sagen, denn niemand kann eine anatomisch-funktionelle Korrelation zwischen den vestibulären Systemen, dem Kleinhirn, dem Trigeminus und dem peripheren neuromotorischen System leugnen. Dies ist keine Meinung, sondern eine nachgewiesene wissenschaftliche Beobachtung, die bereits an anderer Stelle in Masticationpedia berichtet wurde.
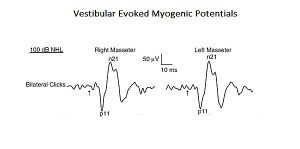
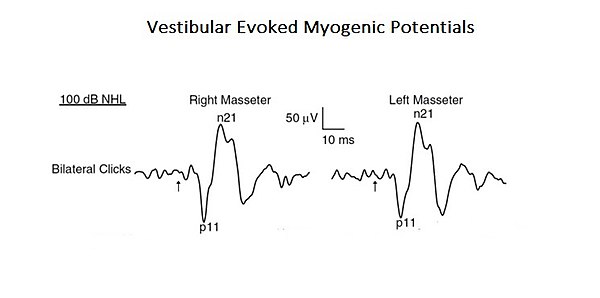
Abbildung 1: Vestibula evozierte myogene Potenziale (siehe Kapitel „Komplexe Systeme“) Ein Beweis dafür sind VEMPs, übersetzt in Myogen Vestibular Evozierte Potenziale. Akustische Reize können EMG-Reflexreaktionen im Kaumuskel hervorrufen, die als Vestibular Evoked Myogenic Potentials (VEMPs) bezeichnet werden. Obwohl diese Ergebnisse zuvor auf die Aktivierung von Cochlea-Rezeptoren (Hochintensitätsschallrezeptoren) zurückgeführt wurden, könnten diese auch Vestibularrezeptoren aktivieren. Da anatomische und physiologische Studien sowohl bei Tieren als auch beim Menschen gezeigt haben, dass die Massetermuskeln ein Ziel für vestibuläre Eingaben sind, haben die Autoren dieser Studie den vestibulären Beitrag für Masseterreflexe neu bewertet. Dies ist ein typisches Beispiel für ein „komplexes System“ auf Basisebene, da es nur aus zwei kranialen Nervensystemen besteht, diese aber gleichzeitig durch die Aktivierung monosynaptischer und polysynaptischer Schaltkreise interagieren (Abbildung 1).
Kiefergelenksstörungen und Haltung
Es wurde gezeigt, dass Veränderungen im Kiefergelenk (TMJ) direkte Auswirkungen auf die Muskelaktivität in Bezug auf Haltung, Stabilität und körperliche Leistungsfähigkeit haben können. [17][29][30] Allerdings mangelt es an hochwertigen Studien, die fortschrittliche Messwerkzeuge verwenden, um das untersuchte Phänomen besser zu verstehen.[31] Die Studienautoren bewerteten die Auswirkungen von Kauanomalien auf die posturale Kontrolle und konzentrierten sich darauf, Personen mit spezifischen Fehlstellungen zu untersuchen, die die anteroposteriore Position des Unterkiefers bestimmen. Laut einigen Forschern kann eine Fehlstellung, ähnlich wie eine TMD, das osteoartikuläre System des gesamten Körpers beeinträchtigen und zu einer anhaltenden Schmerzquelle werden sowie die Entwicklung und das chronisch werden einiger Haltungsfehler begünstigen. Laut den zitierten Autoren können okklusale Störungen zu einer veränderten Stimulation der parodontalen Propriozeptoren führen, was zu Veränderungen in der Spannung der Nackenmuskulatur und der posturalen Muskulatur sowie zu Veränderungen in der Kopfposition führt, gefolgt von kompensatorischen Veränderungen in den anatomischen Regionen in ihrer unmittelbaren Nähe. Im Laufe der Zeit kann sich dies auf die Haltung, die Position des Schwerpunkts oder den Fußkontakt mit dem Boden auswirken.[13][26][27][32][33]
Das könnte auch wahr sein, aber gleichzeitig sollte es nachweisbar sein, um diagnostische Fehler zu vermeiden, wie den, den wir im Abschnitt über 'Okklusion und Haltung' präsentieren werden. Tatsächlich berichtete der Patient, den wir ausschließlich vorstellen werden, über eine Kaustörung, die kontinuierliche rehabilitative Rekonstruktionen durch seinen Zahnarzt erforderte. Wie können wir diese okklusale Störung auf neuro-motorischer Ebene nachweisen, sodass sie auch das vestibuläre System, das Kleinhirn und andere Hirnzentren beeinflussen kann?
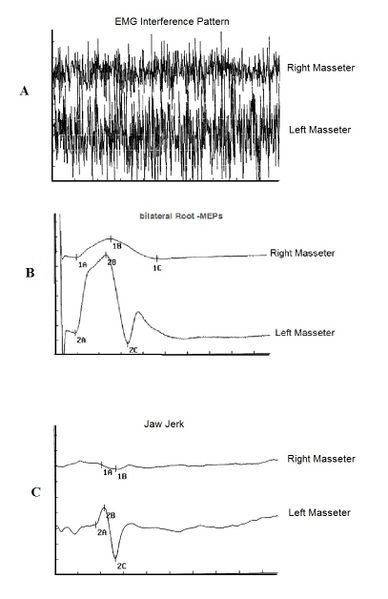
Abbildung 2: Trigeminale elektrophysiologische Reaktionen.
Angesichts einer deutlichen Asymmetrie wie der in Abbildung 2 gezeigten können wir sicherlich nicht eine trigeminale Störung leugnen, die oft mit einer Malokklusion in Verbindung steht. In Abbildung 2A sehen wir eine leichte Asymmetrie der interferentiellen EMG-Spur zwischen dem rechten und linken Masseter sowie die MEPs des trigeminalen Wurzels (Abbildung 2B) sowie das Fehlen des Aktionspotenzials auf dem rechten Masseter in den mandibulären Reflexantworten (Abbildung 2C). Wie wir in den Kapiteln über diesen Patienten sehen werden, haben diese abnormalen trigeminalen elektrophysiologischen Reaktionen nichts mit okklusalen Störungen zu tun, geschweige denn mit Haltungsstörungen.
Dennoch besteht noch eine Lücke im wissenschaftlichen Wissen über die Beziehung zwischen der Schädel-Gesichts-Struktur und der spinalen Haltungskontrolle bei Patienten mit Malokklusion. Darüber hinaus zeigen die verfügbaren Dokumente Probleme im Zusammenhang mit der geringen Anzahl von Probanden, der geringen Anzahl getesteter Parameter oder der Auswahl zuverlässiger Messinstrumente. [23][34][35]
Malokklusion, auf die sich diese Studien konzentrieren, kann auf Abnormalitäten in der Struktur und Ausrichtung der Knochen des Kiefers und des Unterkiefers zueinander oder auf eine abnormale Anordnung der Zahnbögen zurückzuführen sein.
Bruxismus und Haltung
Angle schlug eine Klassifizierung von Okklusion und Malokklusion basierend auf der anteroposterioren Position des ersten Molaren und der Position der Eckzähne vor.[36][37] Malokklusion ist oft eine angeborene Erkrankung, die auf erbliche oder umweltbedingte Faktoren zurückzuführen ist. Es wird auch durch lokale Faktoren verursacht, wie z. B. eine abnormale Atmung oder Haltungsfehler, sowie durch orale Parafunktionen wie Nägelkauen oder Zähneknirschen (Bruxismus).[37]Nach den Analysen von Lombardo treten okklusale Anomalien im Durchschnitt bei 56 % der Gesamtbevölkerung auf.[38] Ihre Prävalenz nimmt mit zunehmendem Alter zu. Angesichts ihrer zunehmenden Prävalenz in späteren Altersgruppen und der damit verbundenen Konsequenzen ist mit einer großen Zahl erwachsener Patienten zu rechnen, die eine komplexe und teure multidisziplinäre Behandlung benötigen. [38][39]
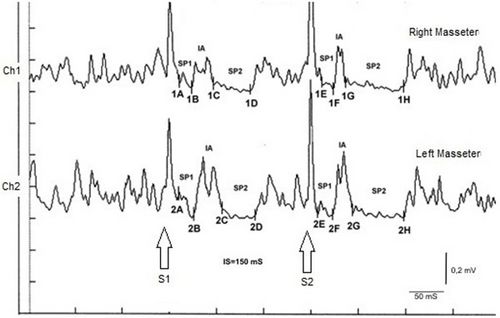
In Bezug auf Bruxismus[37] können wir sicherlich nicht von wissenschaftlichen Gewissheiten sprechen oder die Häufigkeit von Bruxismus in der Bevölkerung berücksichtigen, da er, wie im speziellen Kapitel zu unserem Patienten „Bruxer“ beschrieben, eine perfekte Okklusion und neuromuskuläre Reaktionen hatte, die offensichtlich dem Standard entsprachen, wenn dies nicht der Fall gewesen wäre Sie waren nicht für die Untersuchung des Falles zuständig und haben mit dem Test des rcMIR-Masseter-Hemmungs-Erholungszyklus eine neuronale Übererregbarkeit hervorgehoben (Abbildung 3).
Abbildung 3: rcMIR bei einem Patienten mit Brustkrebs Obwohl sich der Patient in einem Zustand neuronaler Übererregbarkeit befand, der das gesamte linke Bein mit Steifheit der oberen Gliedmaßen betraf, machte er nie Haltungsprobleme geltend. Damit möchten wir unterstreichen, dass zwar Korrelationen zwischen verschiedenen zerebralen Assoziationsbereichen wie dem Vestibularis, dem Trigeminus, dem Mittelhirn usw. bestehen, dies dem Kliniker jedoch nicht das Recht einräumt, die Diagnose auf diese Gewissheiten zu stützen. Das werden wir natürlich im gesamten Abschnitt „Normale Wissenschaft“ immer wieder wiederholen, um den nächsten Abschnitt zu rechtfertigen, der sich auf den Aspekt der Anomalien und damit auf die Krise des Paradigmas konzentriert.
Angesichts des hohen Anteils an Patienten mit Malokklusionen [20][21] und die widersprüchlichen Berichte dieser Berichte [16][17][18][19][20][21][22][23][24][25] Der Bedarf an weiteren Kenntnissen und Analysen einzelner Malokklusionen und damit verbundener Anomalien des Bewegungsapparates unter dynamischen und statischen Bedingungen ist begründet. Es gibt immer noch einen Mangel an Forschung zu den Auswirkungen der Okklusion auf die Haltungsstabilität und die plantare Druckverteilung beim Stehen und Gehen bei derselben Gruppe von Erwachsenen mit Winkelklassen I, II und III.
Inhalte, die den Zusammenhang widerlegen
In Bezug auf die Autoren, die die Korrelation zwischen Okklusion und Haltung bestreiten, können wir die Ergebnisse von Giuseppe Perinetti et al.[23] von 122 Probanden, darunter 86 Männer und 36 Frauen (Alter zwischen 10,8 und 16,3 Jahren), die negativ auf temporomandibuläre Störungen oder andere den stomatognathen Systemen betreffende Zustände getestet wurden, mit Ausnahme von Malokklusion, berichten. Eine Bewertung der Zahnokklusion umfasste den Zahnentwicklungsstand, die Molarenklasse, den Überbiss, den Überbiss, den anterioren und posteriorer Kreuzbiss, den Scherenbiss, die Mandibulareinengung und die Abweichung der dentalen Mittellinie. Darüber hinaus wurde die Körperhaltung mittels statischer Posturographie unter Verwendung einer vertikalen Kraftplattform aufgezeichnet. Die Aufzeichnungen wurden unter zwei Bedingungen durchgeführt:
- der Ruheposition des Unterkiefers (RP)
- der Interkuspidalposition (ICP).
Die Schlussfolgerung lautete, dass alle posturographischen Parameter eine große Variabilität aufwiesen und unter den Aufnahmebedingungen sehr ähnlich waren. Darüber hinaus wurden eine begrenzte Anzahl schwach signifikanter Korrelationen, hauptsächlich für die Überbissphase, beobachtet, wenn multivariate Modelle verwendet wurden. Die aktuellen Ergebnisse des Autors besagen, dass die Verwendung der Posturographie als diagnostische Hilfe für Personen mit dentaler Malokklusion keine klinisch relevanten Korrelationen zwischen Malokklusionstypologie und Körperhaltung unterstützt.
Ein weiterer interessanter Artikel in der Gruppe, die die Korrelation bestreitet, stammt von Benjamin Scharnweber et al.[24] Sie untersuchten 87 männliche Probanden mit einem Durchschnittsalter von 25,23 ± 3,5 Jahren (18 bis 35 Jahre). Die Dentalmodelle der Probanden wurden analysiert. Die posturale Kontrolle und die Druckverteilung am Fuß wurden von einer lasttragenden Plattform aufgezeichnet. Mögliche kieferorthopädische und orthopädische Einflussfaktoren wurden aus der Krankengeschichte oder einem Fragebogen ermittelt. Alle durchgeführten Tests wurden randomisiert und jeweils dreimal wiederholt, einmal in der Interkuspidalposition (ICP) und einmal in der verriegelten Okklusion (BO). In dieser Studie wurde festgestellt, dass die ICP-Occlusalposition die Körperschwankungen in der Frontalebene (p ≤ 0,01) und der Sagittalebene (p ≤ 0,03) im Vergleich zur BO-Position erhöhte, während alle anderen 29 Korrelationen unabhängig von der Okklusionsposition waren. Für beide ICP- oder BO-Fälle wurde festgestellt, dass eine Winkelterapie, eine Mittellinienverschiebung, ein Kreuzbiss oder eine kieferorthopädische Therapie keinen Einfluss auf die posturale Kontrolle oder die Druckverteilung am Fuß hatte (p > 0,05). Abschließend bestätigt der Autor, dass persistente zahnärztliche Parameter keinen Einfluss auf die Körperschwankungen haben. Darüber hinaus wurden posturale Kontrolle und Druckverteilung am Fuß als unabhängige posturale Kriterien gefunden.
- ↑ Monika Nowak,,Joanna Golec, Aneta Wieczorek, and Piotr Golec. Is There a Correlation between Dental Occlusion, Postural Stability and Selected Gait Parameters in Adults? Int J Environ Res Public Health. 2023 Jan; 20(2): 1652. Published online 2023 Jan 16. doi: 10.3390/ijerph20021652. PMCID: PMC9862361. PMID: 36674407
- ↑ Guez G. The Posture. In: Kandel E., Schwartz J., editors. Principles of Neural Science. Elsevier; Amsterdam, The Netherlands: 1991. pp. 612–623.
- ↑ Czaprowski D., Stoliński L., Tyrakowski M., Kozinoga M., Kotwicki T. Non-structural misalignments of body posture in the sagittal plane. Scoliosis Spinal Disord. 2018;13:6. doi: 10.1186/s13013-018-0151-5.
- ↑ Iwanenko J., Gurfinkel V. Human postural control. Front. Neurosci. 2018;12:17.
- ↑ Guerraz M., Bronstein A.M. Ocular versus extraocular control of posture and equilibrium. Neurophysiol. Clin. 2008;38:391–398. doi: 10.1016/j.neucli.2008.09.007.
- ↑ Hamaoui A., Frianta Y., Le Bozec S. Does increased muscular tension along the torso impair postural equilibrium in a standing posture? Gait Posture. 2011;34:457–461. doi: 10.1016/j.gaitpost.2011.06.017.
- ↑ Kolar P., Sulc J., Kyncl M., Sanda J., Neuwirth J., Bokarius A.V., Kriz J., Kobesova A. Stabilizing function of the diaphragm: Dynamic MRI and synchronized spirometric assessment. J. Appl. Physiol. 2010;109:1064–1071. doi: 10.1152/japplphysiol.01216.2009.
- ↑ Szczygieł E., Fudacz N., Golec J., Golec E. The impact of the position of the head on the functioning of the human body: A systematic review. Int. J. Occup. Med. Environ. Health. 2020;33:559–568. doi: 10.13075/ijomeh.1896.01585.
- ↑ Tardieu C., Dumitrescu M., Giraudeau A., Blanc J.L., Cheynet F., Borel L. Dental occlusion and postural control in adults. Neurosci. Lett. 2009;450:221–224. doi: 10.1016/j.neulet.2008.12.005.
- ↑ Munhoz W.C., Hsing W.T. Interrelations between orthostatic postural deviations and subjects’ age, sex, malocclusion, and specific signs and symptoms of functional pathologies of the temporomandibular system: A preliminary correlation and regression study. Cranio. 2014;32:175–186. doi: 10.1179/0886963414Z.00000000031.
- ↑ Pérez-Belloso A.J., Coheña-Jiménez M., Cabrera-Domínguez M.E., Galan-González A.F., Domínguez-Reyes A., Pabón-Carrasco M. Influence of dental malocclusion on body posture and foot posture in children: A cross-sectional study. Healthcare. 2020;8:485. doi: 10.3390/healthcare8040485.
- ↑ Amaricai E., Onofrei R.R., Suciu O., Marcauteanu C., Stoica E.T., Negruțiu M.L., David V.L., Sinescu C. Do different dental conditions influence the static plantar pressure and stabilometry in young adults? PLoS ONE. 2020;15:e0228816. doi: 10.1371/journal.pone.0228816.
- ↑ 13.0 13.1 13.2 Cabrera-Domínguez M.E., Domínguez-Reyes A., Pabón-Carrasco M., Pérez-Belloso A.J., Coheña-Jiménez M., Galán-González A.F. Dental malocclusion and its relation to the podal system. Front. Pediatr. 2021;9:654229. doi: 10.3389/fped.2021.654229.
- ↑ Myers T. Anatomy Trains: Myofasziale Leitbahnen (für Manual- und Bewegungstherapeuten) Elsevier Health Sciences; Berlin, Germany: 2015.
- ↑ Pinganaud G., Bourcier F., Buisseret-Delmas C., Buisseret P. Primary trigeminal afferents to the vestibular nuclei in the rat: Existence of a collateral projection to the vestibulo-cerebellum. Neurosci. Lett. 1999;264:133–136. doi: 10.1016/S0304-3940(99)00179-2. [PubMed] [CrossRef] [Google Scholar] [Ref list]
- ↑ 16.0 16.1 Bracco P., Deregibus A., Piscetta R. Effects of different jaw relations on postural stability in human subjects. Neurosci. Lett. 2004;356:228–230. doi: 10.1016/j.neulet.2003.11.055.
- ↑ 17.0 17.1 17.2 Manfredini D., Castroflorio T., Perinetti G., Guarda-Nardini L. Dental occlusion, body posture and temporomandibular disorders: Where we are now and where we are heading for. J. Oral Rehabil. 2012;39:463–471. doi: 10.1111/j.1365-2842.2012.02291.x.
- ↑ 18.0 18.1 Sakaguchi K., Mehta N.R., Abdallah E.F., Forgione A.G., Hirayama H., Kawasaki T., Yokoyama A. Examination of the relationship between mandibular position and body posture. Cranio. 2007;25:237–249. doi: 10.1179/crn.2007.037.
- ↑ 19.0 19.1 Cuccia A., Caradonna C. The relationship between the stomatognathic system and body posture. Clinics. 2009;64:61–63. doi: 10.1590/S1807-59322009000100011.
- ↑ 20.0 20.1 20.2 Marchena-Rodríguez A., Moreno-Morales N., Ramírez-Parga E., Labajo-Manzanares M.T., Luque-Suárez A., Gijon-Nogueron G. Relationship between foot posture and dental malocclusions in children aged 6 to 9 years. A cross-sectional study. Medicine. 2018;97:e0701. doi: 10.1097/MD.0000000000010701
- ↑ 21.0 21.1 21.2 Iacob S.M., Chisnoiu A.M., Buduru S.D., Berar A., Fluerasu M.I., Iacob I., Objelean A., Studnicska W., Viman L.M. Plantar pressure variations induced by experimental malocclusion—A pilot case series study. Healthcare. 2021;9:599. doi: 10.3390/healthcare9050599.
- ↑ 22.0 22.1 Michelotti A., Buonocore G., Farella M., Pellegrino G., Piergentili C., Altobelli S., Martina R. Postural stability and unilateral posterior crossbite: Is there a relationship? Neurosci. Lett. 2006;392:140–144. doi: 10.1016/j.neulet.2005.09.008.
- ↑ 23.0 23.1 23.2 23.3 Perinetti G., Contardo L., Silvestrini-Biavati A., Perdoni L., Castaldo A. Dental malocclusion and body posture in young subjects: A multiple regression study. Clinics. 2010;65:689–695. doi: 10.1590/S1807-59322010000700007.
- ↑ 24.0 24.1 24.2 Scharnweber B., Adjami F., Schuster G., Kopp S., Natrup J., Erbe C., Ohlendorf D. Influence of dental occlusion on postural control and plantar pressure distribution. Cranio. 2017;35:358–366. doi: 10.1080/08869634.2016.1244971.
- ↑ 25.0 25.1 Isaia B., Ravarotto M., Finotti P., Nogara M., Piran G., Gamberini J., Biz C., Masiero S., Frizziero A. Analysis of dental malocclusion and neuromotor control in young healthy subjects through new evaluation tools. J. Funct. Morphol. Kinesiol. 2019;4:5. doi: 10.3390/jfmk4010005.
- ↑ 26.0 26.1 Michalakis K.X., Kamalakidis S.N., Pissiotis A.L., Hirayama H. The Effect of clenching and occlusal instability on body weight distribution, assessed by a postural platform. BioMed Res. Int. 2019;2019:7342541. doi: 10.1155/2019/7342541.
- ↑ 27.0 27.1 Julià-Sánchez S., Álvarez-Herms J., Cirer-Sastre R., Corbi F., Burtscher M. The influence of dental occlusion on dynamic balance and muscular tone. Front. Physiol. 2020;10:1626. doi: 10.3389/fphys.2019.01626.
- ↑ Pacella E., Dari M., Giovannoni D., Mezio M., Caterini L., Costantini A. The relationship between occlusion and posture: A systematic review. Orthodontics. 2017;8:WMC005374.
- ↑ Moon H.J., Lee Y.K. The relationship between dental occlusion/temporomandibular joint status and general body health: Part 1. Dental occlusion and TMJ status exert an influence on general body health. J. Altern. Complement. Med. 2011;17:995–1000. doi: 10.1089/acm.2010.0739.
- ↑ Souza J.A., Pasinato F., Correa E.A., da Silva A.M. Global body posture and plantar pressure distribution in individuals with and without temporomandibular disorder: A preliminary study. J. Manip. Physiol. Ther. 2014;37:407–414.
- ↑ Ferrillo M., Marotta N., Giudice A., Calafiore D., Curci C., Fortunato L., Ammendolia A., de Sire A. Effects of occlusal splints on spinal posture in patients with temporomandibular disorders: A systematic review. Healthcare. 2022;10:739. doi: 10.3390/healthcare10040739.
- ↑ Saccucci M., Tettamanti L., Mummolo S., Polimeni A., Festa F., Tecco S. Scoliosis and dental occlusion: A review of the literature. Scoliosis. 2011;6:1–15. doi: 10.1186/1748-7161-6-15.
- ↑ Sforza C., Tartaglia G.M., Solimene U., Morgan V., Kaspranskiy R.R., Ferrario V.F. Occlusion, sternocleidomastoid muscle activity, and body sway: A pilot study in male astronauts. Cranio. 2006;24:43–49. doi: 10.1179/crn.2006.008
- ↑ Michelotti A., Buonocore G., Manzo P., Pellegrino G., Farella M. Dental occlusion and posture: An overview. Prog. Orthod. 2011;12:53–58. doi: 10.1016/j.pio.2010.09.010.
- ↑ Ishizawa T., Xu H., Onodera K., Ooya K. Weight distributions on soles of feet in the primary and early permanent dentition with normal occlusion. J. Clin. Pediatr. Dent. 2005;30:165–168. doi: 10.17796/jcpd.30.2.8x4727137678061m.
- ↑ Bernabé E., Sheiham A., de Oliveira C.M. Condition-specific impacts on quality of life attributed to malocclusion by adolescents with normal occlusion and Class I, II and III malocclusion. Angle Orthod. 2008;78:977–982. doi: 10.2319/091707-444.1
- ↑ 37.0 37.1 37.2 Okeson J.P. Management of Temporomandibular Disorders and Occlusion.Mosby; Maryland Heights, MO, USA: 2019.
- ↑ 38.0 38.1 Lombardo G., Vena F., Negr P., Pagano S., Barilotti C., Paglia L., Colombo S., Orso M., Cianetti S. Worldwide prevalence of malocclusion in the different stages of dentition: A systematic review and meta-analysis. Eur. J. Paediatr. Dent. 2020;21:115–122.
- ↑ Kawala B., Szumielewicz M., Kozanecka A. Are orthodontists still needed? Epidemiology of malocclusion among polish children and teenagers in last 15 years. Dent. Med. Probl. 2009;46:273–278